- Mit Klassifikationssystemen beschreiben Fachleute die Ausbreitung einer Krebserkrankung im Körper und die Eigenschaften der Krebszellen. Diese Informationen benötigen Ärztinnen und Ärzte für die Behandlungsplanung.
- Wichtige Informationen über die Krebserkrankung fassen sie in Arztbriefen zusammen. Häufig sind diese schwer verständlich.
- Wir erläutern Ihnen die Inhalte von Arztbriefen und erklären die Klassifikationssysteme, Fachbegriffe und Abkürzungen, mit denen Fachleute die Eigenschaften und den voraussichtlichen Verlauf einer Krebserkrankung beschreiben.
Allgemeine Informationen über Diagnosen und Befunde
Dieser Text bietet einen Überblick über bei Krebs häufig verwendete Abkürzungen und medizinische Fachbegriffe. Bei Fragen zu Ihren individuellen Diagnosen und Befunden können Sie uns gerne kostenlos kontaktieren.
Wichtig: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Arztbriefe, Diagnosen und Befunde: Wichtiges in Kürze
![Arztbrief [Symbolbild], © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt Ein älterer Mann und eine junge Frau betrachten ratlos ein Dokument.](/fileadmin/_processed_/9/c/csm_mann-tochter-lesen-befund-wohnung_77e7386260.jpg)
Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
An der Behandlung einer Krebserkrankung sind oftmals viele verschiedene Ärztinnen und Ärzte beteiligt. Mit Arztbriefen tauschen sie wichtige Informationen über eine erkrankte Person untereinander aus.
An wen richtet sich der Arztbrief?
Empfänger des Arztbriefs sind die weiterbehandelnde Ärztin oder der weiterbehandelnde Arzt.
Dieser Informationsaustausch ist sehr wichtig für Erkrankte und behandelndes Fachpersonal: Die enthaltenen Informationen sind die Grundlage für eine passende Behandlung. Außerdem verhindern die Informationen über bereits durchgeführte Untersuchungen und Behandlungen, dass Erkrankte diese unnötigerweise mehrfach mitmachen müssen.
Folgende Informationen können im Arztbrief enthalten sein:
- Diagnosen bezeichnen die aktuelle Erkrankung. Oft werden auch frühere Krankheiten aufgelistet.
- Tumorklassifikationen fassen die wichtigsten Informationen über einen Tumor wie die Größe und die Ausbreitung im Körper zusammen. Ein oft verwendetes System ist die TNM-Einteilung.
- Tumoreigenschaften wie beispielsweise Marker geben Auskunft über die biologischen Eigenschaften der Krebszellen.
- Bewertungssysteme (Scores, englisch: Auswertung, Punktzahl) wie beispielsweise Grading oder Staging fassen vielfältige Informationen zu einem Wert – oft eine Zahl oder eine Kombination aus Buchstaben und Zahlen – zusammen.
- Befunde sind die Ergebnisse einer Untersuchung, zum Beispiel einer körperlichen Untersuchung oder von bildgebenden Verfahren wie Röntgen oder Ultraschall. Auch die Ergebnisse von Laboruntersuchungen gehören zu den Befunden.
- Medikamente werden mit Angaben zur Dosierung und Einnahme aufgelistet.
- Behandlungen und wie die Patientin oder der Patient darauf reagiert hat, werden aufgelistet und beschrieben.
- Therapieempfehlungen sollen das behandelnde Ärzteteam bei der weiteren Behandlung unterstützen.
Darf ich meinen Arztbrief lesen?
Ja, Patientinnen und Patienten dürfen ihre eigenen Arztbriefe lesen.
Ärztinnen und Ärzte schreiben Arztbriefe in medizinischer Fachsprache und verwenden viele Abkürzungen, Fachbegriffe und Codes. Das macht die Arztbriefe für Erkrankte und Angehörige ohne medizinisches Fachwissen oft schwer verständlich.
Bei Fragen zu den Inhalten eines Arztbriefes können sich Patientinnen und Patienten an ihr behandelndes Ärzteteam wenden: Sie "übersetzen" die wichtigen Informationen und erklären ihre Bedeutung für die Betroffenen.
Fragen Sie uns!
Gerne beantworten unsere Ärztinnen und Ärzte Ihre Fragen zu Ihrem Arztbrief:
- am Telefon kostenlos unter 0800 – 420 30 40, täglich von 8 bis 20 Uhr
- per E-Mail an krebsinformationsdienst@dkfz.de oder über ein datensicheres Kontaktformular
Arztbriefe: Organisatorisches und Rechtliches
Wem gebe ich den Arztbrief?
Übergeben Sie Arztbriefe an Ihre behandelnde Ärztin oder Ihren behandelnden Arzt.
Patientinnen und Patienten erhalten einen Arztbrief:
- nach einer ambulanten Untersuchung in einer Facharztpraxis oder einer Klinik.
- bei der Entlassung aus einem stationären Aufenthalt im Krankenhaus oder einer Rehabilitationsklinik. Diesen bezeichnet man dann auch als Entlassbrief oder Entlassbericht.
Meist wird der Arztbrief der Patientin oder dem Patienten direkt im Anschluss der Untersuchung oder bei der Entlassung mitgegeben. Oft wird ein Arztbrief aber auch per Post verschickt.
Vorläufiger Arztbrief: Manchmal erhalten Betroffene einen vorläufigen Arztbrief. Das kann verschiedene Gründe haben, beispielsweise
- fehlen noch Untersuchungsergebnisse, oft der endgültige histologische Befund oder Laborwerte.
- fehlt die Unterschrift oder Freigabe durch den leitenden Arzt.
Kliniken und Praxen reichen dann den endgültigen Arztbrief nach. Dies kann mehrere Tage bis einige Wochen dauern.
Der Arztbrief wird in der Arztpraxis oder der Klinik in der Patientenakte aufbewahrt. Patientinnen und Patienten erhalten auf Wunsch ein kostenloses Exemplar für ihre eigenen Unterlagen.
Was können Sie tun, wenn Sie einen Arztbrief verloren haben?

Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Sie finden Ihre Kopie eines bestimmten Arztbriefes in Ihren Unterlagen nicht mehr? Dann können Sie sich von der Arztpraxis oder der Klinik eine weitere Kopie des Arztbriefes machen lassen. Die Kopierkosten müssen jedoch Sie selbst bezahlen.
Wichtig zu wissen
Arztpraxen und Kliniken müssen Arztbriefe nach Abschluss der Behandlung 10 Jahre lang aufbewahren.
Hat der Empfänger, beispielsweise der Hausarzt, den Arztbrief nicht mehr? Dann kann man sich an den Verfasser des Dokuments wenden. Auch andere Fachärzte oder Einrichtungen, bei denen erkrankte Personen zur Diagnostik oder wegen Begleiterkranken behandelt wurden, können möglicherweise noch eine Kopie des Arztbriefes haben.
Arztbriefe: Aufbau, wichtige Inhalte und deren Bedeutung
Es gibt keine allgemeingültigen Vorgaben, wie ein Arztbrief aussehen sollte. Jede Praxis oder Klinik hat ihre eigene Vorlage. Daher kann es sein, dass ein Entlassbrief aus dem Krankenhaus anders aussieht als der Arztbrief nach einer MRT-Untersuchung in einer Facharztpraxis.
Viele Fachgesellschaften machen aber Vorgaben, an denen sich die Ärztinnen und Ärzte beim Schreiben der Arztbriefe orientieren.
Diagnosen
Was ist der Unterschied zwischen einer Diagnose und einem Befund?
Ein Befund ist das Ergebnis einer Untersuchung. Eine Diagnose beschreibt eine Erkrankung.
Diagnosen fassen alle Befunde zusammen und ordnen sie einer Erkrankung zu. Wenn mehrere Krankheiten vorliegen oder nacheinander auftreten, werden diese nach Wichtigkeit oder in zeitlicher Reihenfolge aufgelistet.
Unter Nebendiagnosen dokumentieren Ärztinnen und Ärzte weitere, vom Krebs unabhängige Erkrankungen. Oft führen sie auch frühere Krankheiten oder Behandlungen auf.
Die Diagnose ist sehr wichtig: Nur mit der richtigen Diagnose kann eine Erkrankung erfolgreich behandelt werden.
Was bedeutet der ICD-Code?
Mit der ICD-Code-Suche von gesund.bund.de können Sie herausfinden, für welche Diagnose die Abkürzung in Ihrem Arztbrief steht.
Zur exakten Bezeichnung können Diagnosen mit einer Kombination aus einem Buchstaben und Zahlen kodiert werden. Diese Kodierung nach ICD-10-GM (Internationale statistische Klassifikation der Krankheiten und verwandter Gesundheitsprobleme, German Modification) ist international einheitlich.
Beispiel
Diagnose: C61, Nebendiagnose: Z96.65.
Der ICD-Code C61 steht für "Bösartige Neubildung der Prostata": Der Patient hat einen Tumor in der Prostata.
Die Nebendiagnose Z96.65 "Vorhandensein einer Kniegelenksprothese" bedeutet, dass er außerdem ein künstliches Kniegelenk hat.
Zum Herunterladen und Ausdrucken
Tumorklassifikation
Die Tumorformel ist eine Kombination aus Buchstaben und Zahlen. Tumorklassifikationssysteme ermöglichen es Ärztinnen und Ärzten, die Eigenschaften der vorliegenden Krebserkrankung mit wenigen Zeichen zu beschreiben. Dadurch erhält das weiterbehandelnde Fachpersonal einen schnellen Überblick über die Erkrankungssituation der Patientin oder des Patienten.
Ein weit verbreitetes System ist die TNM-Klassifikation. Es gibt jedoch noch weitere Einteilungssysteme.
Beispiel
T1 N0 M0
T1 bedeutet, dass die erkrankte Person einen kleinen, gut abgegrenzten Tumor hat. N0 gibt an, dass in den benachbarten Lymphknoten keine Krebszellen vorhanden sind. Auch in anderen Körperbereichen liegen keine Metastasen vor. Dafür steht das Kürzel M0.
Biomarker, Tumormarker und genetische Marker
Mit Hilfe verschiedener Marker bestimmen Fachleute die genauen Eigenschaften der Krebszellen. Denn: Krebszellen können bei jeder Person unterschiedlich sein, selbst innerhalb einer Tumorart. Diese Informationen ermöglichen dem behandelnden Fachpersonal, die Behandlung individuell an die Erkrankung anzupassen.
Im Arztbrief steht der Name des untersuchten Markers – meist eine Kombination aus Buchstaben und Zahlen. Dann folgen eine oder mehrere Angaben zu den Eigenschaften des untersuchten Markers, zum Beispiel:
- die Bezeichnung "positiv" – das bedeutet der Marker unterscheidet sich im Vergleich zu gesunden Zellen.
- die Bezeichnung "negativ" – der Marker zeigt keine Auffälligkeiten im Vergleich zu normalen Zellen.
- ein Zahlenwert
- eine Prozentangabe
Beispiel
HER2 negativ, Ki-67: 70%
Das Rezeptorprotein HER2 ist nicht erhöht: die Krebszellen haben auf ihrer Oberfläche genau so viel davon wie gesunde Zellen. Ärztinnen und Ärzte können diese Krebszellen nicht mit gegen HER-2 gerichteten Medikamenten behandeln, da diese Krebszellen gegen diese Art Medikamente genauso unempfindlich sind wie gesunde Zellen.
Bei 70 Prozent der untersuchten Zellen können Fachleute das Eiweiß Ki-67 nachweisen. Je mehr Zellen eines Tumors Ki-67 enthalten, desto schneller wächst er. 70 Prozent bedeutet: Der Tumor wächst sehr schnell.
Bewertungssysteme
Mit – auch als Scores (englisch Auswertung, Punktzahl) bezeichneten – Bewertungssystemen fassen Ärztinnen und Ärzte vielfältige Informationen über die Erkrankung zusammen. Im Arztbrief steht dann der Name des Scores gefolgt von einer Zahl oder einer Kombination aus Buchstaben und Zahlen.
Beispiele für Scores sind das Grading oder die Stadieneinteilung.
Scores vermitteln den weiterbehandelnden Ärztinnen und Ärzten einen schnellen Überblick über die Erkrankungssituation der Patientin oder des Patienten. Sie ergänzen die Tumorklassifikation und bilden eine wichtige Grundlage für die Behandlungsplanung.
Es gibt viele verschiedene Bewertungssysteme. Manche werden bei allen Krebsarten angewendet, andere nur bei einer einzigen Tumorart. Informationen, welche Scores Ärztinnen und Ärzte bei einer bestimmten Erkrankung verwenden, enthalten unsere Texte zu den verschiedenen Krebsarten.
Beispiel
Gleason Score 8
Dieses Bewertungssystem wird bei Patienten mit Prostatakrebs verwendet. Es beschreibt den wahrscheinlichen Krankheitsverlauf und das Risiko für einen Rückfall.
Ein Gleason Score von 8 bedeutet, dass der Krebs schnell und aggressiv wächst.
Anamnese
Hier werden die von der Patientin oder dem Patienten beschriebenen Beschwerden zusammengefasst.
- Warum kommt die betroffene Person in die Arztpraxis oder Klinik?
- Welche Beschwerden und Symptome hat die oder der Erkrankte?
- Seit wann treten die Beschwerden auf?
- Welche weiteren Krankheiten hat die Patientin oder der Patient? Wie werden diese behandelt?
- Welche Krankheiten haben Familienmitglieder?
- Was beeinflusst den allgemeinen Gesundheitszustand, beispielsweise Übergewicht oder Angewohnheiten wie Alkoholkonsum und Rauchen?
Die Ergebnisse der Krankheitsgeschichte sind eine wichtige Grundlage für die Entscheidung, welche weiteren Untersuchungen und Tests die Ärztin oder der Arzt als nächstes durchführt.
Diagnostik
In diesem Abschnitt listen Ärztinnen und Ärzte auf, welche Untersuchungen sie durchgeführt haben. Meist geben sie Informationen zur verwendeten Untersuchungsmethode. Dann folgt eine Zusammenfassung der Untersuchungsergebnisse. Details zur Durchführung und die vollständigen Befunde fügt das Fachpersonal als Anlage bei oder legt sie in der Patientenakte ab.
Untersuchungsmethoden, Operationen und weitere Behandlungsmaßnahmen können Ärztinnen und Ärzte in Arztbriefen mit einem Zahlencode beschreiben. In Deutschland verwenden sie dafür den Operationen- und Prozedurenschlüssel (OPS).
Beispiel
3-100.0
Dieser OPS-Code sagt aus, dass bei einer Patientin eine Mammographie gemacht wurde.
Befunde

Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Ein Befund ist das Ergebnis einer Untersuchung.
- ein negativer Befund (-) bedeutet, dass die Ärztinnen und Ärzte bei der Untersuchung nichts Auffälliges gefunden haben. Sie sprechen dann auch von einem Normalbefund, einem unauffälligen Befund oder schreiben "ohne Befund".
- Ein positiver (+) oder pathologischer Befund bedeutet, dass das Untersuchungsergebnis von dem bei einem gesunden Menschen erwarteten Ergebnis abweicht. Die Auffälligkeiten beschreiben Ärztinnen und Ärzte dann im Detail.
Wie detailliert beschreibt der Arztbrief die Erkrankungssituation?
Der Arztbrief fasst die für die Weiterbehandlung wichtigen Informationen zusammen. Die ausführlichen Befunde werden als Anlage beigelegt oder in der Patientenakte aufbewahrt.
Bei einer Krebserkrankung können die folgenden Befunde wichtig sein:
- körperlicher Untersuchungsbefund: Dieser Begriff beschreibt, was Ärztinnen und Ärzte bei der Untersuchung des Körpers durch Anschauen, Abtasten und Abhören aufgefallen ist. Die körperliche Untersuchung liefert erste Hinweise, welche Erkrankung vorliegen könnte und welche weiteren Untersuchungen notwendig sind.
- Labor, Laborparameter, Laborwerte: Fachleute messen bestimmte Stoffe in Blut, Urin und anderen Körperflüssigkeiten, zum Beispiel Tumormarker. Weicht ein gemessener Wert deutlich vom bekannten Durchschnittswert ab, kann dies ein Hinweis auf eine Krankheit sein.
- histologische oder zytologische Befunde: Dies sind die Ergebnisse von Untersuchungen, die Fachleute für Pathologie an entnommenen Gewebeproben oder Zellen durchführen. Solche Ergebnisse werden manchmal auch unter dem Begriff "Pathologie" aufgeführt. Histologische oder zytologische Befunde liefern wichtige Informationen über das Ursprungsgewebe der Krebserkrankung und die Eigenschaften der Krebszellen. Ergänzend werden die Ergebnisse einer Bestimmung von Biomarkern aufgeführt. All diese Befunde sind Voraussetzung für eine individuell angepasste Behandlung.
- Ergebnisse apparativer Diagnostik: Unter diesem Überbegriff fassen Ärzte und Ärztinnen Untersuchungen zusammen, die sie mithilfe technischer Geräte machen. Dazu gehören beispielsweise bildgebende Verfahren wie Ultraschall, Röntgen oder eine Magnetresonanztomographie, aber auch Untersuchungen wie beispielsweise eine Darmspiegelung. Diese Untersuchungen liefern wichtige Informationen, wie groß ein Tumor ist, wie weit er sich ausgebreitet hat und ob es Metastasen gibt.
Verlauf, Therapie, Epikrise, Beurteilung
Lexikon
Epikrise: abschließende Beurteilung des Krankheitsverlaufs
Ärztinnen und Ärzte beschreiben in diesem Abschnitt die Erkrankung und deren Verlauf in Worten.
- Sie fassen Befunde und Diagnosen zusammen.
- Sie listen auf, welche Operationen und/oder Behandlungen die Patientin oder der Patient bekommen hat.
- Sie erläutern, ob und wie gut die Therapie gewirkt hat und ob es Komplikationen oder Nebenwirkungen gab, die zu Therapieänderungen geführt haben.
- Sie begründen die von ihnen getroffenen Entscheidungen.
- Sie ordnen die aktuelle Krankheitssituation ein.
- Möglicherweise machen sie auch Aussagen zum voraussichtlichen Verlauf der Erkrankung.
Dieser Abschnitt ist sehr wichtig: Hier werden alle relevanten Informationen so zusammengefasst, dass das weiterbehandelnde Fachpersonal einen schnellen und vollständigen Eindruck von der aktuellen Erkrankungssituation erhält.
Behandlungsempfehlung
An dieser Stelle findet das Fachpersonal Vorschläge, wie sie die Patientin oder den Patienten weiterbehandeln können. Die Therapieempfehlung enthält normalweise auch einen Medikationsplan. Oft finden Erkrankte und Angehörige hier Hinweise zum nächsten Arzttermin.
Für die weiterbehandelnden Fachleute sind die Empfehlungen wichtig und hilfreich: Sie müssen keinen neuen Therapieplan erstellen, sondern können bereits begonnene, wirksame Behandlungen weiterführen.
Wichtig ist: Es handelt sich um Vorschläge. Die weiterbehandelnden Ärztinnen und Ärzte müssen nicht alle Empfehlungen umsetzten. Sie können die Behandlung an die aktuelle Erkrankungssituation und die Wünsche der erkrankten Person anpassen.
Medikation
![Medikamenteneinnahme [Symbolbild], © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt Ein älterer Mann reicht einer im Bett liegenden älteren Frau Medikamente aus einer Tablettenbox.](/fileadmin/_processed_/7/5/csm_mann-frau-medikamente-bett_e88a6dfb5e.jpg)
Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Im Medikationsplan listen Ärztinnen und Ärzte auf, welche Medikamente die Patientin oder der Patient einnimmt. Dies können vom Hausarzt verschriebenen Medikamente sein. Aber auch in der Klinik eingenommene oder vom Facharzt verschriebene Arzneimittel werden vermerkt.
Als Teil der Therapieempfehlung kann das medizinische Fachpersonal Medikamente angeben, welche die erkrankte Person zur weiteren Behandlung einnehmen soll.
In der Liste steht für jedes Medikament:
- der Name,
- die in einer Einzeldosis enthaltene Menge,
- wann und
- wie oft das Medikament eingenommen werden soll.
Sollen Patientinnen und Patienten ein Medikament nur über einen bestimmten Zeitraum einnehmen, wird dies ebenfalls in der Medikamentenliste vermerkt.
Ein vollständiger Medikationsplan ist wichtig: Er gibt den Erkrankten, Angehörigen und dem medizinischen Fachpersonal einen Überblick über die einzunehmenden Medikamente. Das kann Wechselwirkungen vermeiden. Erkrankte und Pflegende unterstützt der Medikationsplan dabei, alle Medikamente so einzunehmen, dass diese am besten wirken können und möglichst wenig Nebenwirkungen verursachen.
Beispiel
Pantoprazol 40 mg 1-0-0, Novaminsulfon 500 mg 1-1-1
Die erkrankte Person soll morgens 1 Tablette mit 40 mg Pantroprazol einnehmen.
Zusätzlich soll die Patientin oder der Patient morgens, mittags und abends jeweils 1 Tablette mit je 500 mg Novaminsulfon einnehmen.
Häufige Fachbegriffe rund um die Krebserkrankung
In unserem Lexikon der Fachbegriffe finden Sie eine Auswahl weiterer Fachbegriffe aus dem Bereich der Krebsmedizin.
TNM-Klassifikation: Die Ausbreitung im Körper einheitlich beschreiben
Ärztinnen und Ärzte beschreiben die Eigenschaften eines Tumors und die Ausbreitung der Krebserkrankung im Körper mit international einheitlichen Einteilungssystemen – sogenannten Tumorklassifikationssystemen.
Im Arztbrief steht dann eine Folge von Buchstaben und Zahlen. Diese bezeichnen Fachleute als Tumorformel oder Tumorklassifikation.
Bei den meisten Krebsarten verwenden Fachleute und Forscher die TNM-Klassifikation der Union for International Cancer Control (UICC).
Klicken Sie auf die interaktive Infografik, um zu erfahren, was die Abkürzungen T, N und M bedeuten.
Dieses Schema zur Einstufung besteht aus drei Großbuchstaben:
- T steht für "Tumor". Es beschreibt, wie groß der Ursprungstumor ist und ob er sich bereits in die angrenzenden Körperbereiche ausgebreitet hat.
- N kommt von lateinisch "nodus" für Lymphknoten. Es gibt an, ob sich Krebszellen in den Lymphknoten angesiedelt haben, die im Abflussgebiet des vom Ausgangstumor betroffenen Organs liegen – den sogenannten regionalen Lymphknoten.
- M für "Metastasen" beschreibt, ob Krebszellen in anderen Körperbereichen oder Organen weitere Tumore – sogenannte Fernmetastasen – gebildet haben.
Die Großbuchstaben werden mit Zahlen kombiniert, um die Größe und Ausbreitung zu beschreiben.
Das T für den Ursprungstumor wird durch 0 bis 4 ergänzt:
- T0 bedeutet, dass es keine Hinweise auf einen Ursprungstumor gibt. Ein Beispiel ist das CUP-Syndrom: Bei dieser Erkrankung sind Metastasen vorhanden, einen Ursprungstumor können Ärzte und Ärztinnen jedoch nicht finden.
- T1 bis T4 beschreiben die zunehmende Größe und Ausbreitung des Tumors in umgebende Körperbereiche. T1 bezeichnet einen kleinen Tumor. T4 steht für einen großen Tumor, der sich in die angrenzende Umgebung ausgebreitet hat. Für welche Größe und Ausbreitung die Zahlen genau stehen, ist bei jeder Krebsart unterschiedlich.
Bei N für Krebszellen in den Lymphknoten gibt es die Ergänzungen 0 bis 3:
- N0 sagt aus, dass es in den in der Nähe des Tumors gelegenen Lymphknoten keine Metastasen gibt.
- N1 bis N3 bedeutet, dass in den nächstgelegenen Lymphknoten Metastasen vorhanden sind. Ärztinnen und Ärzte ergänzen oft, in wie vielen der untersuchten Lymphknoten sie Metastasen nachweisen konnten. Bei der Einteilung in N1 bis N3 berücksichtigen Fachleute die Anzahl und Lage der betroffenen Lymphknoten. Was die Zahlen bedeuten, ist für jede Krebsart genau festgelegt.
Das M für Metastasen wird durch 0 oder 1 ergänzt:
- M0 bedeutet, dass der restliche Körper tumorfrei ist.
- M1 gibt an, dass es in entfernten Körperbereichen Metastasen – sogenannte Fernmetastasen – gibt.
Beispiele
T1 N1(2/11) M0
T1: Die erkrankte Person hat einen kleinen Tumor.
N1: Es wurden 11 tumornahe Lymphknoten untersucht. In 2 davon gibt es Absiedlungen von Krebszellen.
M0: Es gibt keine Fernmetastasen.
T4 N3 M1
T4: Der Ursprungstumor ist groß und hat sich in umgebende Bereiche ausgebreitet.
N3: In mehreren Lymphknoten sind Metastasen vorhanden.
M1: Es gibt Metastasen in entfernten Körperbereichen.
Allgemeine Ergänzungen
Ärztinnen und Ärzte verwenden die folgenden Ergänzungen, um die Tumoreigenschaften und Ausbreitung genauer zu beschreiben:
- c: Ein kleines c – von englisch "clinical" – steht für eine klinische Beurteilung. Das bedeutet: Die Beschreibung beruht auf den vor einer Behandlung erhobenen Ergebnissen der körperlichen Untersuchung und bildgebenden Verfahren.
- p: Das p von "pathologisch" verwenden Ärztinnen und Ärzte, wenn sie bei der Einteilung die Ergebnisse der feingeweblichen Untersuchung von entnommenen Proben oder eines entfernten Tumors berücksichtigen. Diese Untersuchungen führen Fachleute für Pathologie durch.
- y: Dies bedeutet, dass die Einteilung während oder nach einer Behandlung erfolgt. Wichtig ist: Sie beschreibt den aktuellen Zustand zum Zeitpunkt der Untersuchung, nicht den Zustand vor Behandlungsbeginn.
- r: Das kleine r von "rezidiv" steht für einen Tumor, der sich nach einer tumorfreien Zeit gebildet hat.
- a: Ein vorangestelltes kleines a verwenden Fachleute, wenn sie die Krebserkrankung festgestellt haben, als sie den Körper einer verstorbenen Person untersucht haben.
- a, b, c: Ein der Zahl nachgestellter Kleinbuchstabe teilt die Eigenschaften der Krebserkrankung abhängig von Größe und Ausbreitung in Untergruppen ein.
Beispiele
cT2 cN0 M0
cT2: Bei der erkrankten Person wurde bei einer körperlichen Untersuchung oder durch bildgebende Verfahren eine auffällige Veränderung festgestellt.
N0: In den in der Nähe liegenden Lymphknoten gibt es keine Auffälligkeiten.
M0: Auch in entfernten Körperbereichen gibt es keine auffälligen Veränderungen.
pT2a pN2b M0
pT2a: Nach der feingeweblichen Untersuchung von entnommenem Tumorgewebe teilen Fachleute einen Tumor in die Untergruppe 2a ein.
pN2b: Die feingewebliche Untersuchung von in der Nähe des Tumors liegenden Lymphknoten ergab, dass sich dort Metastasen der Kategorie 2b gebildet haben.
M0: Es sind keine Fernmetastasen erkennbar.
ypT2 pN0 M0
ypT2: Nach einer vorausgehenden Behandlung, beispielsweise einer Chemotherapie, haben Ärztinnen und Ärzte durch eine Operation einen Tumor der Gruppe T2 entfernt.
pN0: In den bei der Operation entnommenen, in Tumornähe gelegenen Lymphknoten sind keine Krebszellen vorhanden.
M0: Es gibt keine Fernmetastasen.
Ergänzungen zur Einteilung der Tumoreigenschaften (T)
Ärztinnen und Ärzte können – zusätzlich zu 0 bis 1 und Kleinbuchstaben – die Tumoreigenschaften mit den folgenden Ergänzungen noch genauer beschreiben:
- X: Diese Ergänzung bedeutet, dass der Tumor nicht beurteilt werden kann. Deswegen können Ärztinnen und Ärzte keine Aussage dazu treffen.
- is: is steht für "in situ". Die Angabe Tis oder auch CIS (carcinoma in situ) beschreibt eine Krebsfrühform, beispielsweise einen kleinen bösartigen Tumor, der sich noch nicht in angrenzende Strukturen ausgebreitet hat.
- (m) oder (Zahl): m kommt von englisch "multiple" für "mehrere". Ärztinnen und Ärzte verwenden m oder eine Zahl in Klammern, wenn in einem Organ mehr als ein Tumor vorhanden ist.
Ergänzungen zum Lymphknotenbefall (N)
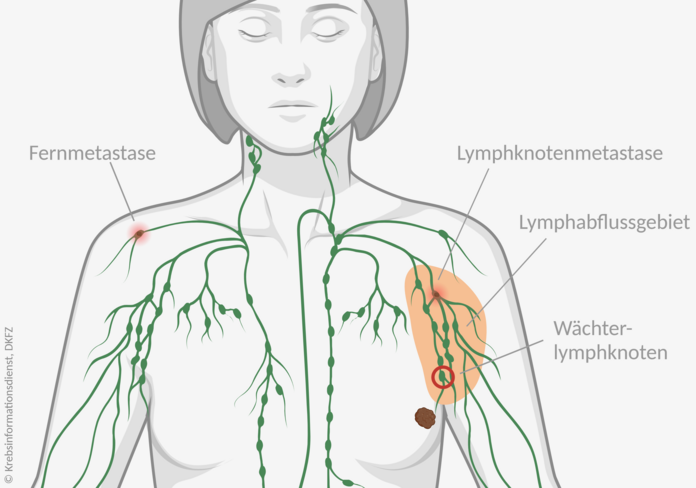
Bild: © Krebsinformationsdienst, DKFZ; erstellt mit BioRender.com
Für die Prognose und die Behandlung ist es für das behandelnde Ärzteteam wichtig zu wissen, ob in den Lymphknoten, die im Abflussgebiet des vom Ursprungstumor betroffenen Organs liegen, Krebszellen vorhanden sind. Wenn ja benötigen sie genaue Angaben dazu, in welchen Ausmaß sich die Krebszellen dort angesiedelt haben.
Der erste Lymphknoten, durch den die Lymphflüssigkeit vom Tumor aus strömt, bezeichnen Fachleute als Wächterlymphknoten, auf Englisch "sentinel node". Informationen über den Wächterlymphknoten sind besonders wichtig: ist dieser frei von Krebszellen hat der Tumor mit großer Wahrscheinlichkeit noch keine Metastasen gebildet.
Wichtig zu wissen
Metastasen in Lymphknoten außerhalb des Lymphabflussgebiets des vom Tumor betroffenen Organs sind Fernmetastasen. Im TNM-System werden sie mit M1 beschrieben.
Im TNM-System gibt es für N die folgenden Ergänzungen:
- X: Ärztinnen und Ärzte können nicht beurteilen, ob in den nahe gelegenen Lymphknoten Krebszellen oder Metastasen vorhanden sind.
- sn: Diese Abkürzung kommt von englisch "sentinel node" und steht für den Wächterlymphknoten. Sie gibt an, ob in diesem Lymphknoten Krebszellen oder Metastasen vorhanden sind.
- mi: Winzige Metastasen, die größer als 0,2 Millimeter aber kleiner als 2 Millimeter sind, bezeichnen Fachleute als Mikrometastasen. Sind solche kleinen Metastasen in den Lymphknoten vorhanden, vermerken Fachleute dies mit der Abkürzung mi.
- i- oder i+: Isolierte Tumorzellen, auf Englisch "isolated tumor cells (ITC)" sind vereinzelte Krebszellen, die außerhalb des Ausgangstumors nachgewiesen werden. Sie können kleine Geschwulste bilden, haben aber andere Eigenschaften als Metastasen. Mit der Angabe i- beschreiben Fachleute, dass bei der feingeweblichen Untersuchung keine isolierten Tumorzellen sichtbar waren. Steht in der Tumorformel i+ bedeutet es, dass Fachleute unter dem Mikroskop isolierte Tumorzellen sehen konnten.
- (mol-) oder (mol+): Dieses Kürzel verwenden Ärztinnen und Ärzte, wenn sie Proben mit molekularbiologischen Methoden auf isolierte Tumorzellen untersucht haben. Bei (mol-) konnten sie keine isolierten Tumorzellen finden, bei (mol+) konnten sie welche nachweisen.
Beispiele
T1 snN0(i+) M0
T1: Eine Patientin oder ein Patient hat einen kleinen, auf das Ursprungsorgan begrenzten Tumor.
snN0 (i+): Im Wächterlymphknoten sind keine Metastasen vorhanden. Fachleute können unter dem Mikroskop aber einzelne Krebszellen sehen.
M0: Es sind keine Fernmetastasen vorhanden.
T1 N1(mi) M0
T1: Die erkrankte Person hat einen kleinen, auf das Ursprungsorgan begrenzten Tumor.
N1 (mi): Fachleute konnten Mikrometastasen in den Lymphknoten nachweisen.
M0: In entfernten Körperbereichen gibt es keine Metastasen.
Ergänzungen zur Einteilung von Fernmetastasen (M)
Ärztinnen und Ärzte ergänzen die Angabe M mit der Information, in welchem Organ Metastasen vorhanden sind. Dafür verwenden sie eine Kombination aus drei Großbuchstaben.
Übersichtstabelle: Ergänzungen zur Einteilung von Fernmetastasen (M)
| Abkürzung | Betroffenes Organ |
|---|---|
| ADR | Nebenniere |
| BRA | Hirn |
| HEP | Leber |
| LYM | Lymphknoten |
| MAR | Knochenmark |
| OSS | Knochen |
| OTH | andere Organe |
| PER | Bauchfell |
| PLE | Brustfell |
| PUL | Lunge |
| SKI | Haut |
Die Angabe MX verwenden Ärztinnen und Ärzte manchmal in pathologischen Befunden. Damit verdeutlichen sie, dass sie keine Fernmetastasen untersucht haben und diese somit nicht beurteilen können. In der TNM-Klassifikation gibt es die Angabe MX aber offiziell nicht.
Beispiel
T4 N1 M1(BRA)
T4: Die erkrankte Person hat einen großen Tumor, der sich in umgebende Körperbereiche ausgebreitet hat.
N1: Es sind Metastasen in den regionalen Lymphknoten vorhanden.
M1 (BRA): Es gibt Fernmetasen im Gehirn.
Mögliche zusätzliche Angaben: Krebszellen in Lymphgefäßen (L), Blutgefäßen (V) und Nerven (N)
Krebszellen können sich neben den Lymphknoten und entfernten Körperbereichen auch in der direkten Umgebung des Ausgangstumors ausbreiten. Dies dokumentieren Ärztinnen und Ärztinnen mit den folgenden Buchstaben:
L steht für "Lymphgefäßinvasion". Es beschreibt, ob in Tumornähe gelegene Gefäße des Lymphsystems Krebszellen enthalten. L0 bedeutet, dass die Lymphgefäße krebsfrei sind, bei L1 sind in den Lymphgefäßen Krebszellen vorhanden.
Übersichtstabelle: Angaben zur Lymphgefäßinvasion (L)
| Kürzel | Bedeutung |
|---|---|
| L0 | Die Lymphgefäße sind krebsfrei. |
| L1 | In den Lymphgefäßen gibt es Krebszellen. |
| LX | Es kann nicht beurteilt werden, ob in den Lymphgefäßen Krebszellen vorhanden sind. |
V beschreibt, ob es Krebszellen in den Wänden der den Tumor umgebenen Blutgefäße gibt. V steht dabei für "Vene", also für Gefäße, die das Blut zum Herzen zurück transportieren. Bei V0 sind in den Blutgefäßen keine Krebszellen nachweisbar. V1 steht für unter dem Mikroskop sichtbare Krebszellen, V2 für mit dem Auge erkennbare Metastasen.
Übersichtstabelle: Angaben zur Veneninvasion (V)
| Kürzel | Bedeutung |
|---|---|
| V0 | Die Gefäßwände der Venen sind krebsfrei. |
| V1 | In den Gefäßwänden sind unter dem Mikroskop Krebszellen sichtbar. |
| V2 | Es gibt mit dem bloßen Auge erkennbare (makroskopische) Ansammlungen von Krebszellen in den Gefäßwänden. |
| VX | Ob Krebszellen in den Gefäßwänden der Venen vorhanden sind kann nicht beurteilt werden. |
Pn steht für perineural. Die Nervenbahnen sind von einer Hülle umgeben – den sogenannten Nervenscheiden (Perineurium). Pn beschreibt, ob in den Nervenscheiden Krebszellen nachweisbar sind. Bei Pn0 sind in den Nervenscheiden keine Krebszellen, bei Pn1 sind dort Krebszellen vorhanden.
Übersichtstabelle: Angaben zur Perineuralinvasion (Pn)
| Kürzel | Bedeutung |
|---|---|
| Pn0 | Das Gewebe um die Nervenzellen enthält keine Krebszellen. |
| Pn1 | Im die Nervenzellen umgebenden Gewebe sind Krebszellen vorhanden. |
| PnX | Es kann nicht beurteilt werden, ob Krebszellen im Gewebe um die Nervenzellen vorhanden sind. |
Angaben zu einem nach einer Operation vorhandenen Resttumor (R)
Bei einer Operation entnehmen Ärztinnen und Ärzte möglichst den ganzen Tumor und etwas vom umgebenden gesunden Gewebe. Das Ziel ist: Im Körper sollen keine Krebszellen zurückbleiben. Manchmal gelingt dies nicht, beispielsweise wenn der Tumor sehr groß ist. Oder das betroffene umgebende Gewebe ist lebenswichtig und kann daher nicht mit entfernt werden.
Wenn ein Tumor vollständig entfernt wurde vermerken Ärztinnen und Ärzte dies mit dem Kürzel R0. Wenn noch ein Resttumor – auch als Residualtumor bezeichnet – vorhanden ist beschreiben Fachleute das im TNM-System mit R1 für unter dem Mikroskop sichtbare Tumorreste und R2 für größere Tumorreste.
Übersichtstabelle: Angaben zum Resttumor (R)
| Kürzel | Bedeutung |
|---|---|
| R0 | Es sind keine Tumorreste mehr vorhanden. |
| R1 | Unter dem Mikroskop sind Tumorreste sichtbar. |
| R2 | Es gibt ohne Vergrößerung sichtbare Reste des Tumors. |
| RX | Es kann nicht beurteilt werden, ob nach der Behandlung noch ein Resttumor vorhanden ist. |
Grading: Unterschiede zwischen Krebszellen und gesunden Zellen beschreiben
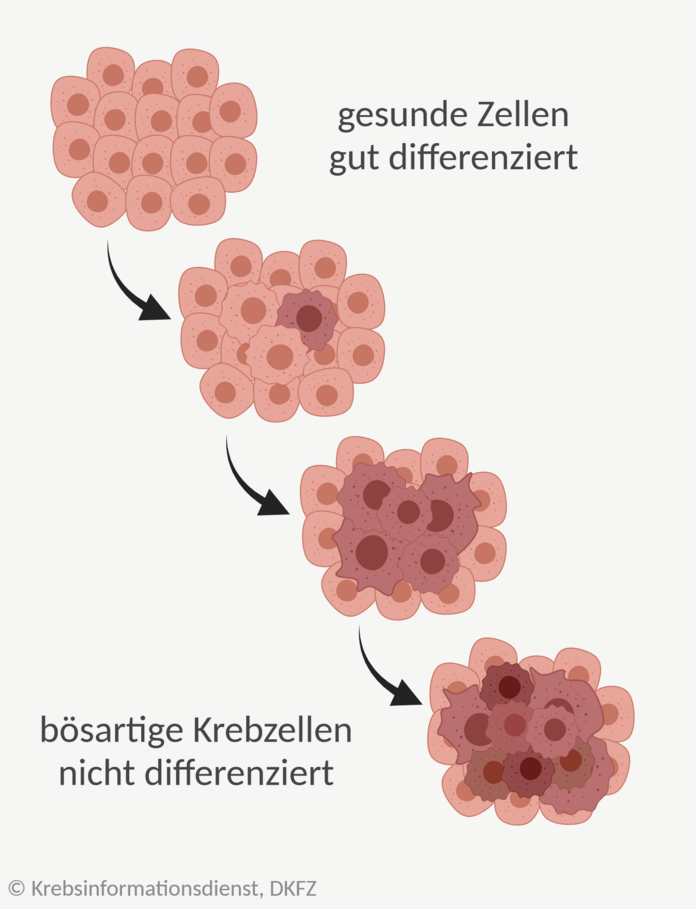
Bild: © Krebsinformationsdienst, DKFZ; erstellt mit BioRender.com
Krebszellen unterscheiden sich in ihrem Aussehen und ihren Eigenschaften von gesunden Zellen.
Gesunde Zellen eines Zelltyps:
- sind in der Regel gleich groß
- sind gleich geformt
- weisen gemeinsame Merkmale auf
- erfüllen gewebespezifische Aufgaben
Fachleute nennen solche Zellen reif oder gut differenziert.
Bösartig veränderte Zellen:
- sind unterschiedlich groß
- sind vielfältig geformt
- weisen keine der für ihre Zellart typischen Merkmale auf
- erfüllen nicht die ursprünglichen Funktionen des Gewebes
Solche Zellen bezeichnen Fachleute als unreif oder nicht differenziert.
Fachleute beurteilen unter dem Mikroskop, wie stark sich Krebszellen von reifen, ausdifferenzierten Zellen unterscheiden. Die Unterschiede teilen sie in sogenannte Differenzierungsgrade ein – der englische Fachbegriff dafür lautet "Grading".
Beim Grading gibt es die vier Stadien G1, G2, G3 und G4. Dabei gilt: Je höher die Zahl, desto schlechter differenziert sind die Zellen und umso bösartiger ist der Tumor.
Übersichtstabelle: Histopathologisches Grading im TNM-System
| Kürzel | Bedeutung |
|---|---|
| GX | Fachleute konnten die Differenzierung nicht beurteilen. |
| G1 | Die Krebszellen sind gut differenziert. |
| G2 | Die untersuchten Krebszellen sind mäßig differenziert. |
| G3 | Die Krebszellen sind schlecht differenziert. |
| G4 | Die Krebszellen sind nicht differenziert. |
Wichtig zu wissen
Krebszellen der gleichen Tumorart können bei verschiedenen Patienten unterschiedlich stark differenziert sein.
Ärztinnen und Ärzte benötigen die Informationen über den Differenzierungsgrad für die Behandlungsplanung. Denn undifferenzierte Tumorzellen wachsen meist schneller und aggressiver als gut differenzierte Tumorzellen.
Bei einigen Krebsarten verwenden Ärztinnen und Ärzte andere Grading-Systeme. Ein Beispiel ist der bei Prostatakrebs verwendete Gleason-Score.
Biomarker: Krebszellen charakterisieren
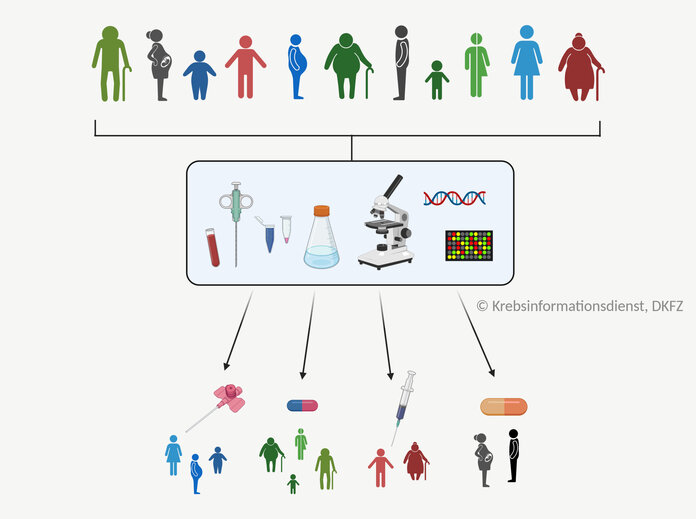
Bild: © Krebsinformationsdienst, DKFZ; erstellt mit BioRender.com
Für die Behandlungsplanung benötigen Ärztinnen und Ärzte möglichst viele Informationen über die biologischen Eigenschaften der Krebszellen. Denn Krebszellen unterscheiden sich von gesunden Zellen: Manche Krebszellen wachsen sehr schnell. Andere reagieren stärker auf körpereigene Botenstoffe oder bilden früher im Krankheitsverlauf Metastasen.
Viele der krebstypischen Zelleigenschaften können Ärztinnen und Ärzte anhand von Biomarkern bestimmen. Diese Marker messen Fachleute im Labor mit molekularbiologischen Methoden.
Ärztinnen und Ärzte können mit den Informationen über die Marker
- die Erkrankung besser verstehen,
- den Verlauf abschätzen,
- die Therapie individuell planen
- und den Behandlungserfolg überwachen.
Aufgrund der Eigenschaften der Krebszellen unterscheiden sich Tumore voneinander, selbst innerhalb einer Krebsart. Daher kann es sein, dass bei einer Patientin eine zielgerichtete Therapie gut wirkt, während bei einem anderen Erkrankten mit der gleichen Krebsart eine Chemotherapie besser wirksam ist.
Lexikon
Gen: Ein einzelner Abschnitt auf der Erbinformation, der als Bauplan für ein bestimmtes Eiweiß dient.
Wildtyp: Das Gen hat keine Veränderung im Vergleich zu gesunden Zellen.
Mutiert: Das Gen ist im Vergleich zu gesunden Zellen verändert. Oft folgt eine genaue Angabe der Veränderung in Form einer Abfolge von Buchstaben und Zahlen.
Homozygot: In menschlichen Zellen gibt es jedes Gen zweimal. Homozygot bedeutet, dass beide vorhandenen Genkopien gleich sind.
Heterozygot: Die vorhandenen Genkopien sind unterschiedlich, beispielsweise ist eine Genkopie mutiert, bei der anderen liegt der Wildtyp vor.
Biomarker sind alle messbaren Eigenschaften eines Tumors: beispielsweise ein Eiweiß, dass in den Krebszellen in größerer Menge produziert wird als in gesunden Zellen. Ein Beispiel ist der HER2-Rezeptor bei Brustkrebs.
Es gibt die folgenden Untergruppen von Biomarkern:
- Tumormarker sind körpereigene Substanzen, die vom Tumor selbst oder von gesunden Zellen als Reaktion auf den Tumor gebildet werden. Sie sind im Blut, Urin oder anderen Körperflüssigkeiten nachweisbar. Der PSA-Wert bei Prostatakrebs ist ein Beispiel für einen oft bestimmten Tumormarker.
- Genveränderungen sind bestimmte Änderungen am Erbmaterial der Zellen – sogenannte Mutationen. Krebszellen haben meistens eine Vielzahl von Genmutationen, durch die sie sich von gesunden Zellen unterscheiden. Manche Genmutationen sind typisch für bestimmte Krebsarten, beispielsweise IDH-Mutationen bei Hirntumoren.
- Genexpression ist der Prozess, wenn die Erbinformation im Zellkern für die Eiweißproduktion abgelesen wird. Die Ablesehäufigkeit kann sich zwischen Krebszellen und gesunden Zellen unterscheiden. Diese Unterschiede können Fachleute mit sogenannten Genexpressionstests bestimmen.
Staging: Die Erkrankungssituation beschreiben
Ärztinnen und Ärzte beschreiben mit dem TNM-System die Ausbreitung einer Krebserkrankung im Körper. Was die getroffene Einteilung für den voraussichtlichen Krankheitsverlauf und die Behandlungsplanung bedeutet, ist zwischen den verschiedenen Krebsarten aber unterschiedlich:
- Bei manchen Krebsarten sind bereits kleine, gut abgegrenzte Tumoren sehr bösartig und nur schwer zu behandeln.
- Bei anderen Krebsarten können Erkrankte mit großen Tumoren und Lymphknotenmetastasen geheilt werden.
Ärztinnen und Ärzte fassen daher die TNM-Einteilungen zu Gruppen zusammen. Alle in einer Gruppe enthaltenen TNM-Klassifikationen haben einen vergleichbaren voraussichtlichen Krankheitsverlauf und ähnliche Behandlungsmöglichkeiten. Für jede Krebserkrankung ist dabei genau festgelegt, welche T-, N- und M-Einteilungen zu welcher Gruppe gehören.
Die unterschiedlichen Gruppen bezeichnen Fachleute als Krankheitsstadien. Die Zuordnung einer Krebserkrankung zu einem Krankheitsstadium wird daher auch Staging (von englisch "stage" für Stadium) genannt.
Hinweis
Die hier vorgestellte Stadieneinteilung der UICC ist eine allgemeine Übersicht. Je nach Krebsart kann die Einteilung der Stadien geringfügig davon abweichen.
Bei den meisten Krebsarten verwendet das Fachpersonal die Gruppeneinteilung der UICC (Union for International Cancer Control). Bei dieser gibt es die 4 Krankheitsstadien I, II, III und IV. Für eine genauere Einteilung können Fachleute die Stadien noch mit Großbuchstaben ergänzen, beispielsweise IIIA.
Übersichtstabelle: Allgemeine Stadieneinteilung nach UICC
| UICC-Stadium | Bedeutung |
|---|---|
| 0 | Dies beschreibt Krebsfrühformen, beispielsweise einen kleinen bösartigen Tumor, der sich noch nicht in angrenzende Strukturen ausgebreitet hat (Carcinoma in situ). |
| I und II | Der Tumor ist noch auf das Ursprungsorgan begrenzt. |
| III | Der Tumor hat sich in angrenzende Gewebe und Organe ausgebreitet. Es gibt Lymphknotenmetastasen. |
| IV | Es gibt Fernmetastasen. |
Es gibt verschiedene weitere Systeme für die Stadieneinteilung. Welches Einteilungssystem Ärztinnen und Ärzte verwenden geben sie mithilfe eines Buchstabencodes vor dem Stadium an, zum Beispiel UICC für die Gruppeneinteilung der Union for International Cancer Control.
Beispiele
Hautkrebs, pT1 pN0 M1, UICC Stadium IV
T1: Die erkrankte Person hat einen kleinen, auf die Haut begrenzten Tumor.
N0: Die Lymphknoten sind krebsfrei.
M1: Es gibt Fernmetastasen.
Die Erkrankung gilt wegen der Fernmetastasen als fortgeschrittene Krebserkrankung. Sie wird ins UICC Stadium IV eingeteilt.
Gallengangkrebs, pT1a pN0 M0, UICC Stadium IA
T1a: Der Tumor ist klein und nicht in die direkte Umgebung eingedrungen.
N0: Es gibt keine Lymphknotenmetastasen.
M0: Fernmetastasen sind keine vorhanden.
Da keine Fernmetastasen vorhanden sind wird die Erkrankungssituation als UICC Stadium I eingestuft. Wegen der Ergänzung T1a wird das Stadium mit A ergänzt.
Prognose: Mögliche Einflüsse auf den Krankheitsverlauf berücksichtigen
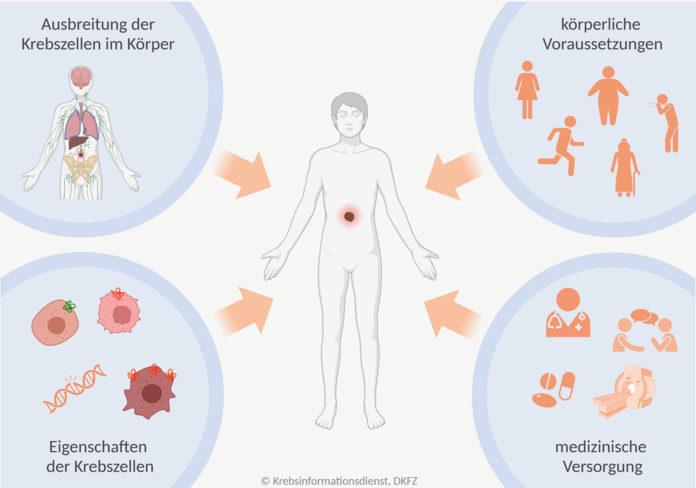
Bild: © Krebsinformationsdienst, DKFZ; erstellt mit BioRender.com
Für viele Erkrankte und ihre Angehörigen ist die Einschätzung des möglichen Krankheitsverlaufs – die sogenannte Prognose – sehr wichtig. Wie schnell wird der Tumor voraussichtlich wachsen? Kann die Erkrankung geheilt werden?
Auch für die Behandlungsplanung ist die Prognose eine wichtige Information. Beispielsweise beeinflusst sie, ob das Behandlungsziel eine Heilung (kurativ) oder die Linderung von Symptomen und Beschwerden (palliativ) ist.
Folgende Faktoren helfen Ärztinnen und Ärzten, die Prognose einzuschätzen:
- Ausbreitung des Tumors im Körper: Diese wird durch Tumorklassifikationssysteme genau beschrieben. Zusätzlich können Fachleute auch noch Tumormarker berücksichtigen.
- Tumoreigenschaften: Dazu gehören beispielsweise der Differenzierungsgrad, Biomarker, Genveränderungen und Genexpressionsprofile.
- Körperliche und biologische Eigenschaften der erkrankten Person: Auch die körperliche Verfassung, das Alter, das Geschlecht und vom Krebs unabhängige Vorerkrankungen beeinflussen den Verlauf der Krebserkrankung.
- Umweltbezogene Faktoren: Zu diesen Faktoren gehört beispielsweise, wie gut Erkrankte Kliniken oder Arztpraxen erreichen, welche die geplanten Therapien durchführen können. Auch das Wissen und die Erfahrung des behandelnden Fachpersonals beeinflussen die Behandlungswahl und damit den möglichen Krankheitsverlauf.
Weitere Einteilungssysteme: Besondere Eigenschaften von Tumoren beschreiben
Ärztinnen und Ärzte können das TNM-System nicht bei allen Krebsarten anwenden: Bei einigen Krebsarten berücksichtigt dieses Einteilungsschema nicht alle für die Behandlung wichtigen Tumoreigenschaften. Daher gibt es für einige Krebsarten Ergänzungen zur TNM-Einteilung oder eigene Einteilungssysteme.
- Hautkrebs: Neben den durch die TNM-Klassifikation beschriebenen Eigenschaften ist für die Behandlung und Prognose von Hautkrebs die Tumordicke nach Breslow wichtig. Zusätzlich berücksichtigen Fachleute bei der Prognose, ob sich in Tumornähe Geschwüre gebildet haben.
- Tumore der weiblichen Geschlechtsorgane: Um gynäkologische Tumore einzuteilen hat die Internationale Vereinigung für Gynäkologie und Geburtshilfe (International Federation of Gynecology and Obstetrics, FIGO) eine eigene Stadieneinteilung entwickelt. Diese sogenannte FIGO-Klassifikation stimmt mit der pTNM-Klassifikation weitgehend überein. Weitere Information zu den FIGO-Stadien bieten unsere Texte zu den gynäkologischen Krebsarten.
- Hirntumoren: Bei diesen hängen die Tumoreigenschaften stark davon ab, in welchem Gewebe die Krebszellen ursprünglich entstanden sind. Auch die biologischen Eigenschaften der Krebszellen sind für die Behandlung besonders wichtig. Daher verwenden Ärztinnen und Ärzte für die Einteilung von Hirntumoren die WHO-Klassifikation für Tumoren des zentralen Nervensystems. Dieses System berücksichtigt bei der Einteilung das Ausgangsgewebe und genetische Veränderungen. Es gibt vier Grade: Grad I-Tumoren sind gutartig und langsam wachsend. Grad 4-Tumoren sind bösartig und wachsen besonders schnell und aggressiv.
- Leukämien und Lymphome: Bei diesen Krebserkrankungen gibt es keinen Ausgangstumor. Denn: Diese Krebsarten betreffen Zellen des blutbildenden Systems und des Immunsystems, die über den ganzen Körper verteilt sein können. Daher unterteilen Ärztinnen und Ärzte diese Krebsarten anhand des bisherigen Krankheitsverlaufs, der Zellart, aus dem die Krebszellen entstanden sind und den genetischen Veränderungen der Krebszellen. Mehr Informationen bieten unsere Texte Leukämien bei Erwachsenen: Einteilung und Lymphome: Hodgkin, Non-Hodgkin und Multiples Myelom.
Quellen und Links für Interessierte und Fachkreise
Im Folgenden finden Sie eine Auswahl an hilfreichen Links zum Weiterlesen und Quellen, die für die Erstellung dieses Textes genutzt wurden.
Das Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM) bietet einen Überblick über in Deutschland gültige Kodiersysteme.
Mit der ICD-Code-Suche von gesund.bund.de kann man allgemein verständliche Informationen zur Bedeutung eines ICD-Codes finden.
Auf Was hab' ich? können Erkrankte unter "Befundübersetzung" kostenlos ihre Befunde übersetzen lassen.
Fachgesellschaften:
Informationen zur TNM-Klassifikation in englischer Sprache bietet die Union for International Cancer Control (UICC).
Fachbücher:
Wittekind C (Hrsg). TNM Klassifikation Maligner Tumoren. 8. Auflage. Weinheim: WILEY-VCH; 2017.
International Agency for Research on Cancer. WHO Classification of Tumours. 5th Edition, Volume 6. Central Nervous System Tumours; Lyon: IARC, 2021.