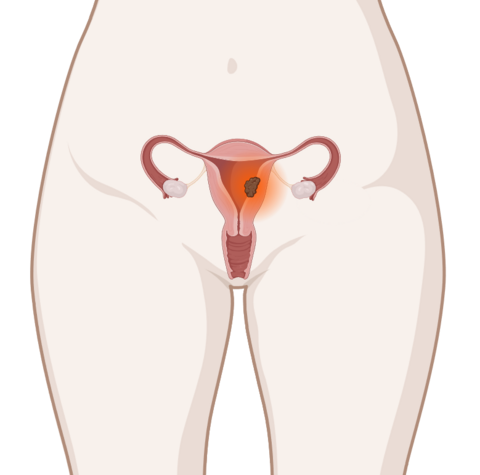
- Basis der Behandlung eines Endometriumkarzinoms ist fast immer eine Operation. Wenn notwendig, wird sie durch eine Strahlentherapie oder Chemotherapie ergänzt.
- Um unnötig belastende Behandlungen zu vermeiden, passen Mediziner die Therapie an das individuelle Rückfallrisiko der Patientin an.
- Fachleute raten: Für die Behandlung eines Endometriumkarzinoms sollten sich Patientinnen an ein zertifiziertes gynäkologisches Krebszentrum wenden.
Wichtig: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Stadieneinteilung beim Endometriumkarzinom
Wichtig zu wissen
Frauen mit Gebärmutterkörperkrebs sollten sich möglichst in einer spezialisierten Klinik behandeln lassen. Mehr zur Suche nach einem zertifizierten gynäkologischen Krebszentrum erfahren Sie unter Krebs: Gute Krankenhäuser finden.
Für die Behandlung ist es entscheidend zu wissen, wie weit das Endometriumkarzinom in die Gebärmutterwand hineingewachsen ist oder ob sich der Tumor bereits über das Organ hinaus ausgebreitet hat. Davon hängt der Umfang der Operation ab und, ob nach dem Eingriff noch zusätzliche Therapien notwendig sind.
In welchem Tumorstadium sich der Krebs befindet, gibt die sogenannte Stadieneinteilung an. Mit deren Hilfe beschreiben Ärztinnen und Ärzte, wie weit sich der Tumor im Körper ausgebreitet hat. Endometriumkarzinome werden international einheitlich entweder nach der FIGO-Klassifikation oder dem TNM-System eingeteilt. Dabei steht T für die Ausbreitung des Ursprungstumors, N für einen Befall von Lymphknoten und M für Metastasen in entfernteren Organen.
Neben der Stadieneinteilung bestimmen die Mediziner beim Endometriumkarzinom zusätzlich den Tumortyp.
Wichtig zu wissen: Die endgültige Einteilung des Tumorstadiums erfolgt in der Regel nach der Operation. Mehr zu den Hintergründen lesen Sie unter Diagnostik.
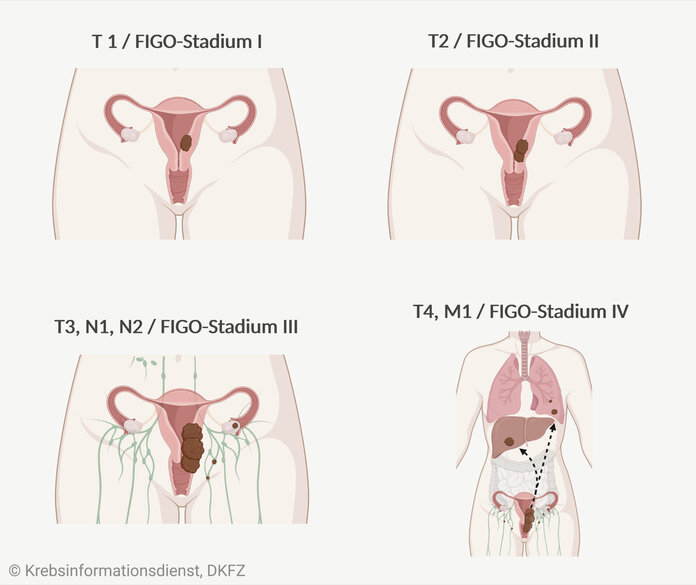
T1, FIGO-Stadium I: Der Tumor ist auf den Gebärmutterkörper begrenzt. Eventuell ist er in die Muskelschicht der Gebärmutter eingewachsen.
T2, FIGO-Stadium II: Der Tumor hat sich auf den Gebärmutterhals, jedoch nicht über die Gebärmutter hinaus ausgebreitet.
T3, FIGO-Stadium IIIA-IIIB: Der Tumor hat sich auf die Eierstöcke, die Scheide oder die Haltebänder der Gebärmutter ausgebreitet.
N1, N2, FIGO-Stadium IIIC1-IIIC2: Der Tumor hat Metastasen in Beckenlymphknoten oder Lymphknoten neben der Hauptschlagader gebildet.
T4, FIGO-Stadium IVA: Der Tumor ist in die Schleimhaut der Blase und/oder des Enddarms gewachsen.
M1, FIGO-Stadium IVB: Der Tumor hat Fernmetastasen in anderen, örtlich weiter entfernten Organen gebildet.
Grading: Wie schlecht ist der Tumor differenziert?
Neben Ausbreitung und Tumortyp bestimmen die Ärzte den Differenzierungsgrad des Tumors: Dieser gibt Aufschluss darüber, wie sehr sich die Krebszellen von normalem Gewebe unterscheiden. Je mehr sich der Tumor vom Normalgewebe unterscheidet, desto bösartiger ist er. Endometriumkarzinome werden unterteilt in "low grade" Tumoren (normalem ausgereiftem Gewebe eher ähnlich) und "high grade" Tumoren (undifferenziertes Gewebe).
Zum Weiterlesen
Operation: Bei fast allen Patientinnen notwendig
Bild: © I AM NIKOM, Shutterstock
Basistherapie beim Endometriumkarzinom ist immer eine Operation, bei dem Ärzte das vom Krebs befallene Gewebe möglichst vollständig entfernen. Zu diesem Zweck entfernen sie die Gebärmutter, die Eileiter und fast immer die Eierstöcke der Patientin. Bei fortgeschrittenen Tumoren müssen auch benachbarte Lymphknoten oder angrenzendes Gewebe entfernt werden.
So läuft die Operation ab: Üblicherweise erfolgt der Eingriff über kleine Einschnitte am Bauch, durch ein sogenanntes laparokopisches Verfahren. Dieses ist auch robotergestützt möglich: Dann hält und bewegt ein Roboter die Instrumente und die Gynäkologin oder der Gynäkologe steuert sie. Ist die Erkrankung weiter fortgeschritten, dann operieren die Ärzte über einen größeren Bauchschnitt.
- Mehr zur chirurgischen Therapie lesen Sie unter Operation bei Krebs.
Wichtig zu wissen
Die Operation führt in der Regel dazu, dass die Patientin nicht mehr schwanger werden kann.
Welche Folgen hat die Operation? Werden bei einer Frau Gebärmutter, Eileiter und Eierstöcke entfernt, wird sie dadurch unfruchtbar. Falls die Frau noch nicht in den Wechseljahren war, setzen diese ein. Patientinnen, die sich noch Kinder wünschen, sollten sich bei ihren behandelnden Ärzten informieren, ob es in ihrer Erkrankungssituation Möglichkeiten gibt, ihre Fruchtbarkeit zu erhalten.
- Weitere Informationen finden Sie im Abschnitt Hormontherapie: bei Kinderwunsch.
Welche Nebenwirkungen können auftreten? Welche Nebenwirkungen die Operation für Patientinnen hat, hängt davon ab, wie umfangreich der Eingriff ist. Es kann beispielsweise vorkommen, dass nach der Operation die Scheide verkürzt ist oder dass es im Operationsgebiet zu Vernarbungen kommt, die später Schmerzen bereiten.
Entfernung der Gebärmutter
Lexikon
Hysterektomie ist das Fachwort für die Entfernung der Gebärmutter
Parametrien sind Bindegewebe-Strukturen im Beckenraum, die auf beiden Seiten die Gebärmutter stabilisieren.
Bei der Operation entfernen die Ärztinnen und Ärzte den gesamten Gebärmutterkörper und damit die bösartig veränderte Gebärmutterschleimhaut. Dabei wird vorsorglich auch immer der Gebärmutterhals entfernt. Ist der Krebs bereits in den Gebärmutterhals eingewachsen oder sind die Parametrien befallen? Dann muss dieses angrenzende Bindegewebe im Beckenraum ebenfalls entfernt werden.
Wichtig zu wissen
Bei Patientinnen mit einem Endometriumkarzinom kann die Gebärmutter nicht erhalten werden.
Wann kommt die Therapie infrage? Schon bei einer atypischen Endometriumhyperplasie – einer möglichen Vorstufe des Endometriumkarzinoms – empfehlen Experten eine Hysterektomie. Darüber hinaus empfehlen sie, dass die Gebärmutter in jedem Erkrankungsstadium eines Endometriumkarzinoms entfernt wird, auch in frühen Stadien. Nur bei Patientinnen mit Kinderwunsch und einem Tumor im ganz frühen Stadium kann der Eingriff vorerst verzögert werden. Mehr dazu lesen Sie im Abschnitt Hormontherapie: bei Kinderwunsch.
Was lässt sich erreichen? Patientinnen, die ein Endometriumkarzinom im Frühstadium haben, kann eine Operation fast immer heilen.
Entfernung der Eileiter und Eierstöcke
Lexikon
Adnexektomie (Adnektomie) bezeichnet die Entfernung der Eileiter und Eierstöcke.
Salpingektomie bedeutet, dass die Eileiter entfernt werden.
Ovarektomie bezeichnet die Entfernung der Eierstöcke.
Ärzte entfernen bei einer Patientin mit Endometriumkarzinom die Eileiter und Eierstöcke, da sich in ihnen möglicherweise vereinzelte Krebszellen befinden können.
Wann kommt die Therapie infrage? Zusätzlich zur Gebärmutter, entfernt die Gynäkologin oder der Gynäkologe bei der Operation auch immer beide Eileiter. Auch die Eierstöcke werden bei fast allen Patientinnen sicherheitshalber entfernt. Denn: Selbst im Frühstadium des Endometriumkarzinoms haben rund 15 von 100 Patientinnen bereits Metastasen in den Eierstöcken.
Besonderheiten bei jüngeren Patientinnen: War die betroffene Frau noch nicht in den Wechseljahren, entfernen Ärzte manchmal nur einen oder sogar keinen Eierstock. So lassen sich vorzeitige Wechseljahre mit einhergehenden Wechseljahresbeschwerden vermeiden. Dies geht jedoch nur, wenn sich der Tumor im Frühstadium befindet. Eine Ausnahme bilden jüngere Patientinnen, die eine erbliche Veranlagung für Eierstockkrebs haben: Dann werden die Eierstöcke in der Regel vorsorglich entfernt.
Was lässt sich erreichen? Die Entfernung von Eileitern und Eierstöcken verhindert, dass restliche Tumorzellen im Körper verbleiben und es später zu einem Rückfall kommt.
Entfernung von Lymphknoten
Lexikon
Lymphonodektomie: Entfernung von Lymphknoten
Bei manchen Patientinnen besteht der Verdacht, dass umliegende Lymphknoten befallen sind. Eine Magnetresonanztomographie kann schon vor der Operation auffällige Lymphknoten im Bauchraum oder im Beckenbereich anzeigen.
Aber auch während der Operation beurteilen die Ärzte nahegelegene Lymphknoten. Falls sich dabei auffällig vergrößerte Lymphknoten zeigen, entnehmen sie diese und lassen sie später feingeweblich begutachten.
Wichtig zu wissen
Werden bei der Operation mehrere Lymphknoten im Beckenbereich entnommen, können im Anschluss an die Behandlung Lymphödeme an den Beinen auftreten.
Wann kommt die Therapie infrage? Befindet sich der Tumor im Frühstadium und sind die Krebszellen nur wenig verändert im Vergleich zum normalen Gewebe? Dann entnehmen die Ärztinnen und Ärzte nur auffällig vergrößerte Lymphknoten.
Bei Patientinnen mit einem höheren Rückfallrisiko müssen gegebenenfalls weitere Lymphknoten entfernt werden. Dazu gehören sowohl die Beckenlymphknoten als auch die Lymphknoten neben der Hauptschlagader (Aorta). Ärzte prüfen dafür zunächst, ob sogenannte Wächter-Lymphknoten in der Nähe des Tumors befallen sind und entfernen nur dann weitere Lymphknoten.
Was lässt sich erreichen? Die Entnahme der Lymphknoten hilft dabei, das Tumorstadium sicher einschätzen und die Therapie besser planen zu können. Ob sie auch einem Rückfall vorbeugen kann, weil eventuell schon gestreute Krebszellen entfernt werden, ist nicht sicher belegt.
Entfernung des Bauchnetzes
Lexikon
Omentum majus: Bauchnetz oder auch Darmnetz – eine fettgewebsreiche Struktur, die unterhalb des Magens die Bauchorgane bedeckt, insbesondere den Dünndarm
Omentektomie: Entfernung des Bauchnetzes
Manchmal müssen die operierenden Ärztinnen und Ärzte noch weiteres Gewebe im Umfeld der Gebärmutter entnehmen. Das hängt davon ab, wie bösartig und ausgebreitet das Endometriumkarzinom ist und um welchen Tumortyp es sich handelt. Besonders bei fortgeschrittenen Tumoren gehört dazu auch Gewebe im Bauchraum, wie etwa das Bauchnetz.
Wann kommt die Therapie infrage? Die sogenannte Omentektomie führen Ärzte durch, wenn das Bauchnetz sichtbar vom Tumor befallen ist oder sie während der Operation verdächtige Lymphknoten tasten. Außerdem wird sie bei bestimmten seltenen feingeweblichen Varianten des Typ-II-Karzinoms sicherheitshalber durchgeführt.
Was lässt sich erreichen? Eine Omentektomie kann verhindern, dass sich die Erkrankung im Bauchraum ausbreitet. Zudem soll sie einem Rückfall (Rezidiv) vorbeugen.
Strahlentherapie: Ergänzend zur Operation
Zum Weiterlesen
Eine Strahlentherapie (Radiotherapie) kann bei Patientinnen mit Endometriumkarzinom ergänzend nach der Operation infrage kommen. Fachleute sprechen dann von "adjuvanter Therapie". Sie trägt maßgeblich dazu bei, den Tumor unter Kontrolle zu halten. Die Bestrahlung kann mit einer Chemotherapie kombiniert werden. Ist eine Operation nicht möglich, dann kommt auch eine alleinige Strahlentherapie infrage. Es gibt verschiedene Methoden, eine Strahlentherapie durchzuführen.
Brachytherapie: Kurzdistanzsbestrahlung "von innen" bei frühen Tumorstadien
Wenn bei einem Endometriumkarzinom bestrahlt werden soll, erhalten viele Patientinnen eine sogenannte Brachytherapie. Das ist eine Kurzdistanzbestrahlung innerhalb der Scheide. Der Abstand zwischen Strahlenquelle und Tumor beziehungsweise dem Bestrahlungsgebiet ist hierbei geringer als bei einer Bestrahlung "von außen" und die Strahlen treffen weniger gesundes Gewebe. Daher hat die Brachytherapie meist nur geringe Nebenwirkungen.
Wie sieht die Behandlung aus?
- Die Bestrahlung findet im Krankenhaus statt und dauert nur wenige Minuten – mit Vorbereitung wenige Stunden.
- Die Strahlenquelle wird im sogenannten "Nachladeverfahren" in die Scheide eingebracht. Dazu wird zunächst eine zylinderförmige Hülse in die Scheide eingeführt. Sie hat in etwa die Form eines Tampons, passt zur Größe der verbliebenen Scheide und ist über Schläuche mit dem Bestrahlungsgerät verbunden.
- Sobald dieser sogenannte "Applikator" richtig sitzt, verlässt das medizinische Personal den Raum – um sich vor einer Strahlenbelastung zu schützen.
- Ferngesteuert wird dann die Strahlenquelle über den Schlauch automatisch vom Bestrahlungsgerät in den Applikator transportiert.
- Während der Bestrahlung wird außerdem eine Sonde im Darm platziert, die dort eingehende Strahlung misst. Dies soll sicherstellen, dass die Strahlung präzise nur am Bestimmungsort ankommt.
Wann kommt die Therapie infrage?
- Ist das Endometriumkarzinom zwar auf den Gebärmutterkörper begrenzt, aber besonders bösartig, kann eine Brachytherapie zusätzlich zur Operation in Betracht kommen.
- Hat der Tumor bereits die Muskelschicht der Gebärmutterwand oder den Gebärmutterhals infiltriert? Dann erhalten die meisten Patientinnen eine ergänzende Kurzdistanzbestrahlung.
- Wenn sich der Krebs örtlich noch weiter ausgebreitet hat, kann die Patientin zusätzlich zu Operation und Bestrahlung von außen eine Brachytherapie erhalten.
Was lässt sich erreichen? Eine Kurzdistanzbestrahlung soll vor allem das Risiko eines Rückfalls an der Scheide senken. Außerdem schont diese Art der Bestrahlung, im Vergleich zur Strahlentherapie "von außen", benachbarte Organe wie Blase oder der Enddarm.
Welche Nebenwirkungen können auftreten? Ganz nebenwirkungsfrei ist auch die Brachytherapie nicht: Sie kann die obersten Schichten der Scheidenschleimhaut schädigen. Nach der Therapie kann es außerdem zu Verengungen oder Verklebungen der Scheide kommen. Wie Sie diesen und weiteren Nebenwirkungen entgegenwirken können, lesen Sie unter Nachsorge und Reha beim Endometriumkarzinom.
Externe Beckenbestrahlung "von außen" bei fortgeschrittenem Tumor
Bild: © VILevi, Thinkstockphotos.de
Die sogenannte perkutane Strahlentherapie wirkt – anders als die Brachytherapie – von außen auf den Körper der Patientin ein und erreicht auch umliegendes Gewebe, beispielsweise Lymphknoten.
Wann kommt die Therapie infrage? Die externe Beckenbestrahlung kann als Alternative zur Brachytherapie vorbeugend gegen örtliche Metastasen an der Scheide eingesetzt werden. Ärzte empfehlen sie manchen Patientinnen mit fortgeschrittenen oder besonders bösartigen Tumoren. Auch bei einem Rückfall kommt eine Strahlentherapie von außen infrage. Manche Patientinnen erhalten sowohl eine externe Bestrahlung als auch eine Brachytherapie.
Wie sieht die Behandlung aus? Zu Beginn der Strahlentherapie legt sich die Patientin unter das Bestrahlungsgerät. Daraufhin richtet das medizinische Personal das Gerät ein. Während der Bestrahlung selbst darf man sich nicht bewegen. Sie dauert nur wenige Minuten und tut nicht weh. Insgesamt sollte man für die einzelne Behandlung jedoch etwas mehr Zeit einplanen. Für gewöhnlich sind bis zu 5 Sitzungen wöchentlich in einem Zeitraum von 5 bis 6 Wochen nötig.
Was lässt sich erreichen? Die externe Beckenbestrahlung kann Krankheitsrückfälle, Lymphknotenmetasen im kleinen Becken und seltene Beckenmetastasen vorbeugen und behandeln.
Welche Nebenwirkungen können auftreten? Das Risiko für strahlenbedingte Übelkeit und Erbrechen ist bei einer Bestrahlung im Beckenbereich eher gering. Bei Bedarf gibt es jedoch vorbeugende Medikamente dagegen. Häufiger treten als akute Nebenwirkungen Entzündungen der Blase, des Enddarms oder der Vulva auf.
Zum Weiterlesen
Im Abschnitt "Strahlentherapie: Welche Nebenwirkungen können auftreten?" unter Strahlentherapie erfahren Sie mehr zum Thema. Ausführlichere Informationen zu Spätfolgen der Bestrahlung wie Harn- oder Stuhlinkontinenz lesen Sie unter Reha und Nachsorge beim Endometriumkarzinom.
Chemotherapie: Bei fortgeschrittenem Tumor

Bild: © Krebsinformationsdienst, DKFZ; Foto: Tobias Schwerdt
Wann kommt die Therapie infrage? Die Chemotherapie kommt für Patientinnen mit einem fortgeschrittenen Endometriumkarzinom infrage, oder wenn die Ärztinnen und Ärzte das Rückfallrisiko als hoch einschätzen. Je nach Tumorstadium erhalten Patientinnen zusätzlich eine Strahlentherapie. Auch bei einem Krankheitsrückfall kann eine Chemotherapie infrage kommen.
Was lässt sich erreichen? Eine Chemotherapie nach der Operation kann verbliebene Tumorzellen zerstören. Die "Chemo" senkt die Wahrscheinlichkeit dafür, dass der Krebs zurückkommt. Bei einer fortgeschrittenen Erkrankung kann sie das Tumorwachstum aufhalten. Die Behandlung hat für Patientinnen jedoch oftmals Nebenwirkungen.
- Mehr zur Chemotherapie und ihren Nebenwirkungen lesen Sie unter Chemotherapie.
Hormontherapie: Bei Kinderwunsch
Wichtig zu wissen
Nicht nur Patientinnen mit Kinderwunsch können eine Hormontherapie erhalten, sie kann zum Beispiel auch palliativ oder bei einem Krankheitsrückfall zum Einsatz kommen.
Selten erkranken jüngere Frauen, die noch nicht in den Wechseljahren sind, an einem Endometriumkarzinom oder einer atypischen Endometriumhyperplasie. Diese Patientinnen haben ihre Familienplanung vielleicht noch nicht abgeschlossen und möchten noch schwanger werden.
Befindet sich ihr Tumor in einem sehr frühen Stadium, dann kann eine Operation unter Umständen aufgeschoben werden. Betroffene erhalten dann eine medikamentöse Hormontherapie. Ziel ist es, nach etwa 6 Monaten einen kompletten Rückgang der Erkrankung zu erreichen.
Vor Beginn der Behandlung müssen die Ärzte mithilfe verschiedener Untersuchungen möglichst sicherstellen, dass die Erkrankung sich tatsächlich in einem frühen Stadium befindet und keine zusätzlichen Risikofaktoren vorliegen.
Bild: © Olga Oginskaya, Pixabay
Wie sieht die Behandlung aus? Patientinnen erhalten hochdosierte Gestagen-Hormone in Tablettenform, die sie täglich einnehmen. Alternativ kommt eine Hormonspirale infrage, die in die Gebärmutter eingesetzt wird.
Nach 6 Monaten prüfen die Ärzte, ob die Behandlung wirkt und das Endometriumkarzinom oder die atypische Endometriumhyperplasie zurückgegangen ist. Wirkt die Therapie, dann können Betroffene die Hormontherapie absetzen und eine Schwangerschaft anstreben. Ist der Kinderwunsch nicht aktuell, dann kommt auch eine erhaltende Hormontherapie infrage.
Patientinnen müssen dann aber weiterhin engmaschig überwacht werden.
Spricht der Tumor nicht oder nicht mehr auf die Hormontherapie an, dann müssen die Ärzte doch operieren und die Gebärmutter entfernen.
Wann kommt die Therapie infrage? Nur bei sehr frühen Endometriumkarzinomen ohne zusätzliche Risikofaktoren ist es möglich, die Operation durch eine hochdosierte Gestagen-Therapie aufzuschieben, bis der Kinderwunsch erfüllt ist.
Welche Risiken birgt die Therapie? Patientinnen sollten sich bewusst sein, dass sie auf eine häufig heilende Behandlung einer potenziell lebensbedrohlichen Krebserkrankung vorerst verzichten. Damit nehmen sie in Kauf, dass die Erkrankung fortschreitet und sich beispielsweise durch Metastasen im Körper ausbreitet.
Was lässt sich erreichen? Diese Behandlung kann eine Entfernung der Gebärmutter aufschieben. Bei etwa einem Drittel der Patientinnen erfüllt sich der Kinderwunsch, gegebenenfalls nach einer künstlichen Befruchtung, um die Zeit bis zum Eintreten der Schwangerschaft möglichst kurz zu halten. Nach erfülltem Kinderwunsch sollte wegen der hohen Wahrscheinlichkeit eines Rückfalls die Gebärmutter entfernt werden.
Immuntherapie beim Endometriumkarzinom
Zur Immuntherapie bei Gebärmutterkörperkrebs sind die beiden Immun-Checkpoint-Inhibitoren Dostarlimab und Pembrolizumab zugelassen. Sie kommen für Patientinnen infrage, die einen Krankheitsrückfall (Rezidiv) oder ein fortgeschrittenes Endometriumkarzinom haben. Patientinnen können diese Immuntherapie bekommen, wenn der Krebs trotz einer Chemotherapie mit platinhaltigen Medikamenten weiter gewachsen ist.
- Damit Dostarlimab wirkt, muss das Tumorgewebe eine sogenannte Mikrosatelliteninstabilität aufweisen. Dieser genetische Marker zeigt, dass zelleigene Reparaturprozesse gestört sind.
- Pembrolizumab erhalten Patientinnen kombiniert mit dem zielgerichteten Wirkstoff Lenvatinib. Weist ihr Tumorgewebe eine Mikrosatelliteninstabilität auf, dann ist auch eine alleinige Behandlung mit Pembrolizumab möglich.
Wie sieht die Behandlung aus? Patientinnen erhalten die Medikamente als Infusion in mehrwöchigem Abstand, solange die Erkrankung nicht weiter fortschreitet.
Zum Weiterlesen
- Mehr zum immuntherapeutischen Ansätzen in der Krebsmedizin lesen Sie unter Immuntherapie.
- Mehr zu genetischen Markern lesen Sie unter Molekulare Diagnostik: Personalisierte Krebsmedizin mithilfe von Biomarkern.
- Weitere Informationen zur Mikrosatelliteninstabilität finden Sie unter Häufig verwendete Tumormarker und andere Biomarker bei Krebs.
Palliativtherapie: Bei fortgeschrittenen Tumoren
Wann kommt die Therapie infrage? Bei manchen Patientinnen können die Ärzte das Tumorwachstum nicht stoppen oder der Tumor kommt nach einer Zeit zurück. Andere haben schon bei der Diagnosestellung einen fortgeschrittenen Tumor. Bei diesen Betroffenen stehen die Behandlung krankheitsbedingter Beschwerden und eine möglichst gute Lebensqualität im Mittelpunkt.
Wie sieht die Behandlung aus? Um das Tumorwachstum zu bremsen, gibt es verschiedene Therapiemöglichkeiten. Das kann eine Chemotherapie, eine Immuntherapie oder eine Hormontherapie sein. Auch eine (weitere) Operation ist bei manchen Betroffenen möglich.
Für manche Patientinnen kommt eine zielgerichtete Therapie mit dem Antikörper Trastuzumab infrage. Dieser ist allerdings zur Behandlung von Gebärmutterkörperkrebs bisher nicht zugelassen. Das bedeutet, dass die Behandlung extra bei der Krankenkasse beantragt werden muss. Ärztin oder Arzt müssen begründen, dass die Behandlung mit Trastuzumab medizinisch notwendig ist und keine andere Therapiemöglichkeit besteht. Den Antrag reichen Ärzte oder Betroffene selbst bei der Krankenkasse ein.
Hinzu kommt eine individuelle Behandlung von Problemen und Symptomen, die durch die Erkrankung oder die Therapie entstehen. Schmerzen oder Blutungen können Ärzte beispielsweise durch eine Strahlentherapie mit niedriger Gesamtdosis behandeln.
Was lässt sich erreichen? Unter Umständen lässt sich das Tumorwachstum bremsen, wenn auch nicht vollständig oder dauerhaft aufhalten. Die Behandlungen können aber die Überlebenszeit verlängern und die Lebensqualität verbessern.
Komplementäre oder alternative Verfahren
Vor allem Frauen möchten selbst aktiv werden, wenn sie krebskrank sind. Eine Möglichkeit sehen sie und ihre Angehörigen häufig in den alternativen und komplementären Behandlungsmethoden.
Doch was tun, wenn man bezüglich des Nutzens oder möglicher Risiken unsicher ist? Für Betroffene empfiehlt es sich, dies bei Ihren behandelnden Ärzten anzusprechen. Denn: Krebsspezialisten in Kliniken und Praxen sind heute in der Regel aufgeschlossener für eine komplementäre Behandlung als viele Patientinnen denken.
Wenn es jedoch bessere Möglichkeiten gibt, etwas für sich selbst zu tun oder zum Behandlungserfolg aktiv beizutragen, werden Ärzte dies aufzeigen und vor Risiken durch ungeprüfte Verfahren warnen.
Quellen und Links für Interessierte und Fachkreise
Im Folgenden finden Sie eine Auswahl an hilfreichen Links zum Weiterlesen und Quellen, die für die Erstellung dieses Textes genutzt wurden.
Patientinnenleitlinie
Allgemeinverständliche Informationen zu Gebärmutterkörperkrebs finden Patientinnen, Angehörige und alle Interessierten in der Patientinnenleitlinie Krebs des Gebärmutterkörpers. Sie ist beim Leitlinienprogramm Onkologie abrufbar (Stand Juli 2023, aufgerufen am 16.09.2024).
Leitlinien
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie Endometriumkarzinom, Langversion 3.0, 2024, AWMF-Registernummer: 032-034OL. Aufgerufen am 16.09.2024.
Zur begleitenden Behandlung von Therapienebenwirkungen bietet die S3-Leitlinie "Supportive Therapie bei onkologischen PatientInnen" Unterstützung (aufgerufen am 26.09.2024).
Arzneimittel: Herstellerinformationen, Studien, Nutzenbewertungen
Als Quelle für Aussagen zu Medikamenten auf den Themenseiten zu {ABC-Krebs} hat der Krebsinformationsdienst aktuelle Fachinformationen der Hersteller herangezogen (über www.fachinfo.de für Fachkreise zugänglich). Außerdem greift der Krebsinformationsdienst auf frei zugängliche Informationen zu, wie
- Arzneimittelinformationen in deutschen Datenbanken, vor allem im Arzneimittel-Informationssystem des Bundes PharmNet.Bund.
- aktuelle Hinweise des Bundesinstituts für Arzneimittel und Medizinprodukte.
- die englischen Informationen der europäischen Arzneimittelbehörde EMA.
Zu neueren Arzneimitteln werden als Quelle auch Nutzenbewertungen gemäß § 35a des SGB V herangezogen. Die bisher vorliegenden Berichte sind abrufbar beim Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG) unter dem Stichwort "Projekte & Ergebnisse", dann "Publikationen".
Auch der Gemeinsame Bundesausschuss (G-BA) bietet Informationen zu Arzneimitteln. In der Regel handelt es sich dabei um Änderungen der Arzneimittel-Richtlinie.
Behandlungszentren
Die zertifizierten gynäkologischen Krebszentren in Deutschland lassen sich über die Internetseite www.oncomap.de suchen. Das Portal wird von der Deutschen Krebsgesellschaft e. V (DKG) gemeinsam mit OnkoZert herausgegeben.
Ansprechpartner für eine Rehabilitation nennt der jeweilige Reha-Versicherungsträger, also zum Beispiel die Krankenversicherung oder die Rentenversicherung. Patientinnen, die in der Klinik behandelt werden, können sich auch an den Kliniksozialdienst wenden.
Fachartikel (Auswahl)
Amant F, Mirza MR, Koskas M, Creutzberg CL. Cancer of the corpus uteri. Int J Gynaecol Obstet. 2018;143 Suppl 2:37‐50. doi:10.1002/ijgo.12612.
Bourla AB, Zamarin D. Immunotherapy: New Strategies for the Treatment of Gynecologic Malignancies. Oncology (Williston Park). 2016;30(1):59‐69
Colombo N, Creutzberg C, Amant F, et al. ESMO-ESGO-ESTRO Consensus Conference on Endometrial Cancer: diagnosis, treatment and follow-up [published correction appears in Ann Oncol. 2017 Jul 1;28(suppl_4):iv167-iv168]. Ann Oncol. 2016;27(1):16‐41. doi:10.1093/annonc/mdv484
Del Carmen MG, Rice LW. Management of menopausal symptoms in women with gynecologic cancers. Gynecol Oncol. 2017;146(2):427‐435. doi:10.1016/j.ygyno.2017.06.013
Domröse, C., Mallmann, P. Von der Hysterektomie bis zur Bestrahlung – Leitliniengerechtes Vorgehen beim Endometriumkarzinom. Im Fokus Onkologie 2019;22(1):18–22.
Emons, G., Kiesel, L., Bauerschmitz, G. et al. Therapie der Präkanzerosen und des frühen Endometriumkarzinoms. Gynäkologe 51, 1018–1023 (2018).
Fleisch, M.C., Kimmig, R., Lichtenegger, W. et al. Operative Therapie des Endometriumkarzinoms. Gynäkologe 51, 1024–1031 (2018).
Frost JA, Webster KE, Bryant A, Morrison J. Lymphadenectomy for the management of endometrial cancer. Cochrane Database Syst Rev. 2017 Oct 2;10(10):CD007585. doi: 10.1002/14651858.CD007585.pub4.
Galaal K, Al Moundhri M, Bryant A, Lopes AD, Lawrie TA. Adjuvant chemotherapy for advanced endometrial cancer. Cochrane Database of Systematic Reviews 2014, Issue 5. Art. No.: CD010681. DOI: 10.1002/14651858.CD010681.pub2.
Galaal K, Donkers H, Bryant A, Lopes AD. Laparoscopy versus laparotomy for the management of early stage endometrial cancer. Cochrane Database of Systematic Reviews 2018, Issue 10. Art. No.: CD006655. doi: 10.1002/14651858.CD006655.pub3.
Kasius JC, Pijnenborg JMA, Lindemann K, Forsse D, van Zwol J, Kristensen GB, Krakstad C, Werner HMJ, Amant F. Risk Stratification of Endometrial Cancer Patients: FIGO Stage, Biomarkers and Molecular Classification. Cancers (Basel). 2021 Nov 22;13(22):5848. doi: 10.3390/cancers13225848.
Longoria TC, Eskander RN. Immunotherapy in endometrial cancer - an evolving therapeutic paradigm [published correction appears in Gynecol Oncol Res Pract. 2016;3:2]. Gynecol Oncol Res Pract. 2015;2:11. Published 2015 Dec 2. doi:10.1186/s40661-015-0020-3
Mallmann, P., Höcht, S., Vordermark, D. et al. Adjuvante Therapie des Endometriumkarzinoms. Gynäkologe 51, 1032–1036 (2018).
Nagar H, Wietek N, Goodall RJ, Hughes W, Schmidt-Hansen M, Morrison J. Sentinel node biopsy for diagnosis of lymph node involvement in endometrial cancer. Cochrane Database of Systematic Reviews 2021, Issue 6. Art. No.: CD013021. doi: 10.1002/14651858.CD013021.pub2.
Roncolato F, Lindemann K, Willson ML, Martyn J, Mileshkin L. PI3K/AKT/mTOR inhibitors for advanced or recurrent endometrial cancer. Cochrane Database of Systematic Reviews 2019, Issue 10. Art. No.: CD012160. doi: 10.1002/14651858.CD012160.pub2.
Uleer, C., Alt-Epping, B., Wight, E. et al. Nachsorge, Rezidivtherapie, psychoonkologische Versorgung und Palliativmedizin des Endometriumkarzinoms. Gynäkologe 51, 1037–1046 (2018).