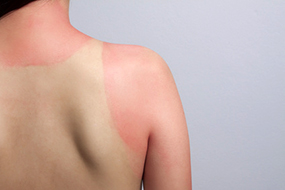
Welche Medikamente können photosensibilisierend wirken?
Es gibt eine Vielzahl von Krebstherapeutika, die bei Krebspatienten eine gesteigerte Lichtempfindlichkeit hervorrufen können.
Einige Beispiele:
- Chemotherapeutika: Seit langem ist bekannt, dass einige Zytostatika die Lichtempfindlichkeit der Haut bei manchen Patienten stark steigern – allen voran 5-Fluorouracil (5-FU), aber auch weitere Chemotherapeutika wie Vinblastin, Dacarbazin oder Methotrexat.
- Zielgerichtete Therapeutika, englisch "targeted therapy": Auch einige Substanzen aus der Gruppe der zielgerichteten Medikamente können zu einer Photosensibilisierung der Haut führen. Zuerst beschrieben wurde dies für verschiedene Hemmer des epidermalen Wachstumsfaktor-Rezeptors EGFR wie Cetuximab. Inzwischen ist klar, dass auch einige andere Kinase-Inhibitoren, beispielsweise ALK-Hemmer wie Alectinib, diese Nebenwirkung hervorrufen können. Besonders häufig tritt eine Photosensibilisierung auf, wenn Patienten mit dem B-Raf-Hemmer Vemurafenib behandelt werden: In entsprechenden Untersuchungen verstärkte sich bei etwa einem Drittel bis zur Hälfte der Patienten die Lichtempfindlichkeit, bei etwa 3 % der Patienten sogar sehr stark. Bei dem verwandten Wirkstoff Dabrafenib dagegen treten phototoxische Reaktionen sehr viel seltener auf.
- Sonderfall - Wirkstoffe für die Photodynamischen Therapie: Insbesondere zur Behandlung von Läsionen, die nicht die Haut betreffen, werden Photosensibilatoren wie Porfimer-Natrium oder Temoporfin meist systemisch eingesetzt – beispielsweise in Studien zum Gallengangskarzinom oder zum Glioblastom. Dann ist eine gesteigerte Lichtempfindlichkeit der Haut eine sehr häufige Nebenwirkung. Sie kann abhängig von der eingesetzten Substanz noch einige Wochen nach Abschluss der Behandlung anhalten.
Dazu kommt: Im Rahmen einer supportiven Therapie erhalten Krebspatienten häufig weitere Arzneimittel wie Antibiotika, Kortikosteroide oder Antidepressiva. Auch in diesen Substanzklassen gibt es potentiell photosensibilisierende Wirkstoffe. Darunter fallen beispielsweise trizyklische Antidepressiva wie Trimipramin oder Clomipramin sowie der pflanzliche "Stimmungsaufheller" Johanniskraut. Auch Antibiotika aus der Klasse der Fluorchinolone wie Ciprofloxacin oder Tetrazykline wie Doxycyclin gehören dazu.
Ist Photosensibilisator gleich Photosensibilisator?
Sonderfall: Photodynamische Therapie
Bei der Photodynamischen Therapie erhält der Patient (oral oder systemisch) gezielt eine Substanz, die bei nachfolgender Belichtung mit einer bestimmten Wellenlänge die Tumorzellen durch eine phototoxische Reaktion schädigen soll. Diese Behandlung wird bisher vor allem zur Behandlung von Hautläsionen eingesetzt, wird aber auch bei anderen Krebserkrankungen untersucht.
Die oben genannten Wirkstoffe oder Wirkstoffgruppen können eine Photosensibilisierung hervorrufen. Aber: Ausmaß und Häufigkeit, mit der sie tatsächlich als Photosensibilisatoren wirken, unterscheiden sich deutlich. Sehr häufig tritt diese Nebenwirkung bei Patienten auf, die mit Vemurafenib behandelt werden (meist wegen eines malignen Melanoms). Auch Methotrexat, 5-FU oder Ciprofloxacin erhöhen häufig die Lichtempfindlichkeit. Vor allem diese Patienten sollten daher ausdrücklich auf entsprechende vorbeugende Maßnahmen hingewiesen werden. Bei anderen Wirkstoffen tritt diese Nebenwirkung dagegen selten auf. Dennoch ist es wichtig, bei Symptomen wie sehr schnell auftretendem Sonnenbrand daran zu denken, dass bei dem jeweiligen Patienten eine Photosensibilisierung vorliegen könnte – auch bei Arzneimitteln, bei denen diese Nebenwirkung seltener beschrieben wurde.
Verdacht auf eine Photosensibilisierung: Was tun?
Bekommt ein Krebspatient zum Beispiel sehr schnell einen Sonnenbrand oder juckende Flecken oder verfärbt sich seine Haut an sonnenexponierten Stellen, liegt der Verdacht nahe, dass es sich um eine phototoxische Reaktion handeln könnte. Mit Untersuchungen wie einem Photo-Patch-Test kann festgestellt werden, ob ein Medikament dafür verantwortlich ist – und wenn ja, welches. Dabei wird die "verdächtige" Substanz auf zwei Hautareale aufgetragen, von denen dann eines unter standardisierten Bedingungen mit UV-A bestrahlt wird. Rötet sich nur das bestrahlte Areal stärker als die umliegende Haut, geht man von einer Photosensibilisierung durch die untersuchte Substanz aus.
Oft verschwinden die Veränderungen von selbst, wenn die Haut keiner UV-Strahlung mehr ausgesetzt wird. Gegebenenfalls kann diskutiert werden, auf ein anderes Medikament zu wechseln – dies ist jedoch bei der Behandlung von Krebspatienten in der Regel nicht ohne Weiteres möglich.
Am Sichersten wäre es natürlich, bei Einnahme potentiell photosensibilisierender Medikamente eine UV-Exposition beispielsweise durch Sonnenlicht konsequent zu vermeiden – bei manchen Arzneimitteln auch noch einige Zeit nach Beendigung der Therapie. Es muss jedoch beachten werden: Je nach Veranlagung kann das die Lebensqualität des Patienten erheblich einschränken. Auch die gängigen Sonnenschutzmaßnahmen wie Sonnenschutzkleidung und Sonnencreme sind eine Option.
Sonnenschutzmaßnahmen
Für die Lichtreaktionen verantwortlich ist nicht die "klassische", Sonnenbrand verursachende UV-B-Strahlung, sondern die langwelligere UV-A-Strahlung. UV-A wird durch manche Sonnencremes, durch dünne Kleidung und durch Fensterglas nicht ausreichend abgefangen. Die Patienten sollten darum darauf hingewiesen werden, bei jedem Aufenthalt im Freien eine Sonnencreme mit UV-A-Filter einzusetzen – gegebenenfalls auch bei längeren Autofahrten oder beim Aufenthalt hinter einer größeren Fensterfront oder in einem Wintergarten. Auch ein Sonnenhut und etwas dichtere Kleidung können diesen Patienten gute Dienste leisten. Es gibt auch UV-A-undurchlässige Schutzfolie, die auf Fensterscheiben oder auch das Glasdach eines Autos aufgebracht werden kann. Zusätzlich ist auch eine Sonnenbrille mit UV-A- und UV-B-Filter zum Schutz der Augen vor möglichen phototoxischen Schäden sinnvoll.
Zum Weiterlesen: Verwendete Quellen und vertiefende Informationen
Rechtlicher Rahmen/Behördeninformationen
Informationen der Strahlenschutzkommission des Bundesministeriums für Umwelt, Naturschutz und Reaktorsicherheit, Nummer 6 (2001): Schutz des Menschen vor den Gefahren der UV-Strahlung in Solarien, www.ssk.de/SharedDocs/Veroeffentlichungen_PDF/InformationenderSSK/Info06.pdf?__blob=publicationFile
Weitere Quellen (Auswahl)
Belum VR et al. (2015). Dermatologic adverse events in pediatric patients receiving targeted anticancer therapies: a pooled analysis. Pediatr Blood Cancer. 62(5):798-806. doi: 10.1002/pbc.25429.
Hohmann-Jeddi C. et al. (2013). Wer darf nicht in die Sonne? Pharmazeutische Zeitung online, Ausgabe 24/2013
Schauder S et al. (2009). Wenn Arzneimittel und Licht unverträglich sind. Pharmazeutische Zeitschrift online, Ausgabe 19/2009
Linktipps für Fachkreise, Interessierte und Patienten
Auf seinen Internetseiten und in Form eines Informationsblattes hat der Krebsinformationsdienst allgemeinverständlich Fakten und Tipps rund um das Thema UV und Sonnenschutz zusammengestellt:
- "Ultraviolette Strahlung als Krebsrisiko"
- "Hautkrebsrisiko UV-Strahlung: Wie kann man sich schützen?" (PDF)
Allgemeine Informationen zu belastenden Nebenwirkungen der Krebstherapie finden Sie auf den Internetseiten "Nebenwirkungen und Spätfolgen bei Krebs" des Krebsinformationsdienstes.